Mediaperawat.id – Kudis adalah kondisi kulit menular yang disebabkan oleh tungau Sarcoptes scabiei yang menggali ke dalam kulit dan menyebabkan gatal parah. Kudis ditularkan melalui kontak langsung dari kulit ke kulit atau secara tidak langsung melalui kontak dengan bahan yang terkontaminasi (fomites). Kondisi ini seringkali sulit untuk didiagnosis karena banyak pasien mungkin hanya memiliki gejala halus.
Namun, pasien lain mungkin hadir dengan riwayat paparan klasik, pruritis parah yang lebih buruk di malam hari, dan referensi ke individu lain dengan gejala yang sama. Kegiatan ini meninjau evaluasi dan pengobatan kudis dan menyoroti peran tim interprofessional dalam mengelola pasien dengan kondisi ini.
Kudis adalah kondisi kulit menular akibat serangan tungau. Tungau Sarcoptes scabiei menggali di dalam kulit dan menyebabkan gatal parah. Gatal ini tak henti-hentinya, terutama di malam hari. Kontak kulit-ke-kulit mentransmisikan organisme menular oleh karena itu, anggota keluarga dan hubungan kontak kulit menciptakan risiko tertinggi.
Kudis dinyatakan sebagai penyakit kulit yang terabaikan oleh Organisasi Kesehatan Dunia (WHO) pada tahun 2009 dan merupakan masalah kesehatan yang signifikan di banyak negara berkembang. Individu yang terinfeksi memerlukan identifikasi dan perawatan yang cepat karena kesalahan diagnosis dapat menyebabkan wabah, morbiditas, dan peningkatan beban ekonomi.
Etiologi
Tungau yang menyebabkan kudis adalah Sarcoptes scabiei var. Hominis. Ini adalah arthropoda milik ordo Acarina. Itu milik kelas Arachnida, ordo Astigmata, dan keluarga Sarcoptidae. Secara klinis, ia hadir dalam tiga bentuk: klasik, nodular, atau varian berkerak menular yang juga disebut kudis Norwegia.
Sarcoptes scabiei berada di lapisan kulit dan epidermis manusia serta hewan. Kudis terjadi di seluruh dunia dan merupakan kondisi kulit yang umum. Serangan dimulai dengan tungau betina menggali di dalam stratum korneum inangnya di mana ia bertelur.
Kemudian berkembang menjadi larva, nimfa, dan dewasa. Bentuk klasik kudis mungkin memiliki populasi tungau pada individu yang berkisar antara 10 hingga 15 organisme. Biasanya dibutuhkan sepuluh menit kontak kulit-ke-kulit bagi tungau untuk menularkan ke inang manusia lain, dalam kasus kudis klasik.
Penularan penyakit ini juga dapat terjadi melalui penularan fomite melalui pakaian atau sprei. Presentasi kudis ini sering bermanifestasi dengan plak hiperkeratotik yang dapat menyebar atau terlokalisasi ke telapak tangan, telapak kaki, dan di bawah kuku.
Bentuk kudis nodular adalah varian dari bentuk klasik. Bentuk ini hadir dengan nodul eritematosa dengan kecenderungan terhadap aksila dan selangkangan. Nodul bersifat pruritik dan dianggap sebagai reaksi hipersensitivitas terhadap tungau betina.
Varian berkerak, kudis Norwegia, dapat memiliki hingga jutaan tungau pada satu individu. Kudis berkerak terjadi pada pasien yang immunocompromised karena terapi imunosupresif, diabetes, human immunodeficiency virus (HIV), atau usia yang lebih tua.
Kepadatan tinggi ini hanya membutuhkan kontak singkat dengan pasien dan bahan yang terkontaminasi agar infeksi terjadi. Kondisi imunologis inang dan tingkat penyebaran biasanya menentukan jumlah tungau yang menyerang.
Histopatologi
Biopsi pukulan jarang diperlukan untuk mendiagnosis kudis. Kudis seringkali merupakan diagnosis klinis. Biopsi biasanya tidak akan mendapatkan tungau, karena seringkali ada sangat sedikit tungau di atas tubuh (dengan pengecualian kudis berkerak ).
Tungau dan telur dapat terlihat di dermis reticular jika Anda beruntung, bersama dengan infiltrat inflamasi. Epidermis akan sering mengungkapkan skala dan kerak yang signifikan bersama dengan eksudat serosa, neutrofil, dan eosinofil
Gambaran Klinis
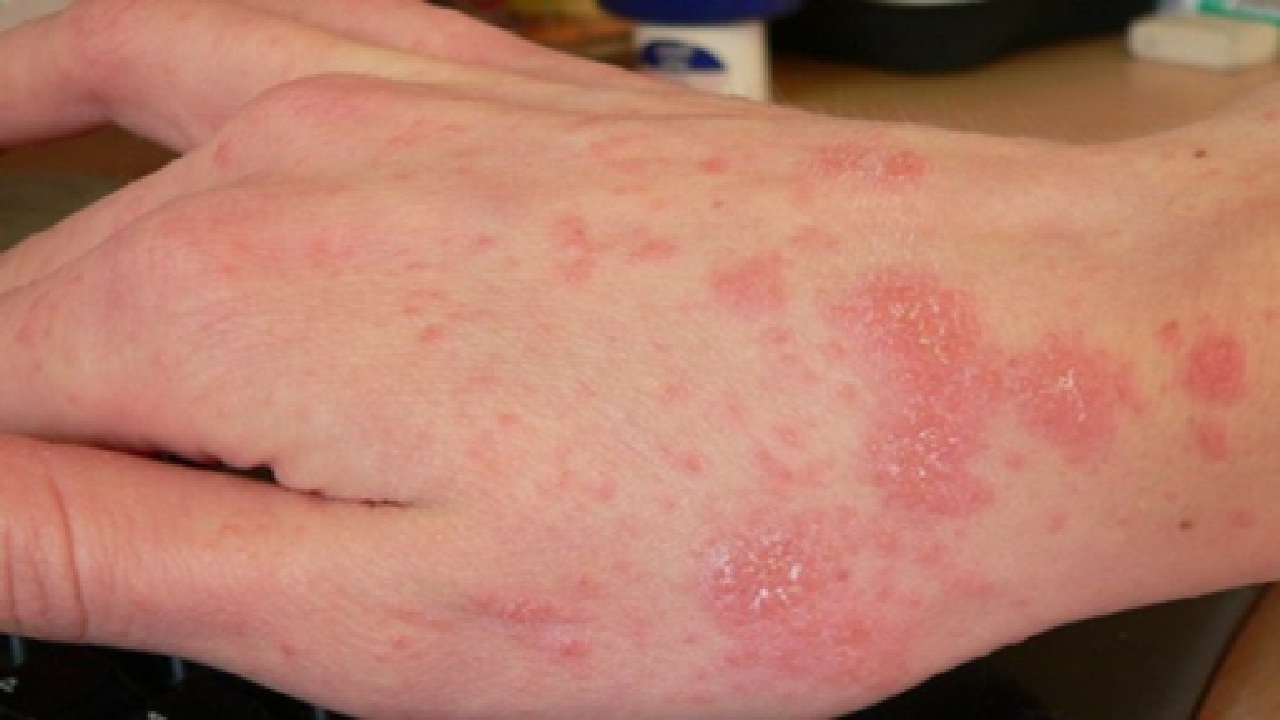
Temuan pemeriksaan meliputi garis-garis putih serpiginous yang mengindikasikan timbul. Situs umum menggali tungau termasuk daerah intertriginous, aksila, umbilikus, antara digit, beltline, puting susu, bokong, areola payudara wanita, permukaan lentur pergelangan tangan atau pada poros penis.
Reaksi hipersensitivitas tipe IV terhadap tungau, telur, atau kotoran dapat terjadi, membentuk papula eritematosa. Rasa gatal yang terkait dengan kudis memberi jalan untuk menggaruk, encrustation, dan kemungkinan impetiginisasi.
Infeksi bakteri sekunder umumnya terjadi setelah tunneling oleh tungau. Impetigo sangat umum karena ada hubungan sinergis antara tungau kudis dan bakteri Streptococcus pyogenes. Pelepasan tungau menggali melengkapi protein penghambat yang mencegah opsonisasi S. pyogenes, yang memungkinkan bakteri berkembang biak dan menghindari sistem kekebalan tubuh.
Tidak semua individu menunjukkan manifestasi klasik dari infestasi kudis, yang dapat membuat infeksi sulit untuk didiagnosis. Pasien mungkin hanya memiliki tanda-tanda halus dan mungkin tidak menunjukkan petunjuk khas, yang meliputi riwayat paparan, pruritis parah di malam hari, atau kontak dekat dengan presentasi serupa. Pruritis di antara beberapa anggota keluarga atau kontak dekat harus selalu menyebabkan penyedia memikirkan kudis.
Manajemem Perawatan
Ada berbagai perawatan yang tersedia untuk kudis. Bukti menunjukkan bahwa ketika obat digunakan sesuai petunjuk, kemanjuran pilihan pengobatan standar sebanding. Ini termasuk permetrin topikal, kroket topikal, dan ivermectin sistemik. Reaksi merugikan jarang terjadi pada obat-obatan ini.
Krim permetrin topikal 5% efektif dan banyak digunakan. Krim biasanya dioleskan seminggu sekali selama dua minggu (total 2 perawatan). Namun, perawatan ini kadang-kadang dikaitkan dengan resistensi kudis, kepatuhan pasien yang buruk, dan reaksi alergi yang langka.
Ivermektin oral adalah pilihan lain, meskipun Badan Pengawas Obat dan Makanan Amerika Serikat belum menyetujui penggunaannya untuk pengobatan kudis. Ini diberikan kepada individu sepuluh tahun ke atas dan diberikan satu kali. Dosis tambahan diberikan dua minggu kemudian jika gejala menetap.
Dua dosis ivermectin bersifat scabistatic, Perawatan kedua membunuh tungau yang telah menetas sejak perawatan pertama. Ivermectin oral direkomendasikan karena kenyamanan, kemudahan pemberian, profil efek samping yang menguntungkan, dan keamanan.
Tingkat kepatuhan lebih tinggi dengan modalitas pengobatan ini daripada dengan permetrin topikal, dan bentuk tablet ivermectin mengurangi kemungkinan penyalahgunaan atau aplikasi yang tidak memadai, seperti yang mungkin terjadi dengan permetrin topikal.
Ivermektin sistemik lebih unggul daripada permetrin topikal ketika mengobati wabah kudis. Memastikan perawatan yang memadai sangat relevan dengan perawatan individu yang tinggal dalam jarak dekat, seperti di tempat penampungan tunawisma, penjara, dan fasilitas kesehatan.
Pilihan lain adalah topikal lindane, 5% sulfur yang diendapkan, malathion, dan ivermectin topikal.
Pilihan pengobatan mungkin terbatas pada mereka dengan resistensi S. scabiei atau dengan keterbatasan karena biaya, ketersediaan, atau potensi toksisitas, terutama di antara wanita hamil dan anak-anak.
Kegagalan / kekambuhan pengobatan sering terjadi, dan mengisolasi penyebabnya dapat membantu mencegah infeksi lebih lanjut dan membatasi wabah di masyarakat. Alasan kegagalan pengobatan termasuk tidak merawat kontak dekat secara bersamaan, tidak mendekontaminasi tempat tidur dan pakaian pada saat perawatan, dan tidak mematuhi rejimen pengobatan.
Kegagalan pengobatan kudis berkerak dapat diakibatkan oleh tungau Sarcoptes yang resisten terhadap ivermectin. Moxidectin adalah terapi yang direkomendasikan untuk resistensi ivermectin yang diketahui.
Prognosa
Merawat pasien bersama dengan kontak dekat dan anggota keluarga dikaitkan dengan prognosis yang baik. Dengan perawatan yang memadai, pasien dapat diharapkan untuk pulih sepenuhnya. Tanpa pengobatan, infeksi dapat menyebar ke anggota komunitas lain dan menyebabkan wabah di dalam populasi.
Komplikasi
Kemungkinan komplikasi infeksi kudis termasuk gatal terus-menerus, insomnia, infeksi bakteri sekunder, dan wabah penyakit kepada masyarakat
Daftar Referensi
Anderson KL, Strowd LC. Epidemiology, Diagnosis, and Treatment of Scabies in a Dermatology Office. J Am Board Fam Med. 2017 Jan 02;30(1):78-84.
Dressler C, Rosumeck S, Sunderkötter C, Werner RN, Nast A. The Treatment of Scabies. Dtsch Arztebl Int. 2016 Nov 14;113(45):757-762.
Werbel T, Hinds BR, Cohen PR. Scabies presenting as cutaneous nodules or malar erythema: reports of patients with scabies surrepticius masquerading as prurigo nodularis or systemic lupus erythematosus. Dermatol Online J. 2018 Sep 15;24(9)
Gilson RL, Crane JS. Scabies. [Updated 2022 Aug 1]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2022 Jan-. Available from: https://www.ncbi.nlm.nih.gov/books/NBK544306/.